- Wat is chondromalacia patella en welke gradaties zijn er?
- Wat zijn de oorzaken en risicofactoren voor chondromalacia patella in de knie?
- Beste producten voor kniepeesontsteking
- Belangrijkste symptomen die ons waarschuwen dat we chondromalacia patellae hebben
- Welke behandelingen zijn er om de pijn door slijtage van het kniekraakbeen te verlichten?
- Welke preventiemethoden voor chondromalacia patella zijn het meest effectief?
Chondromalacia patella wordt in de meeste gevallen genezen. In mildere gevallen kan het enkele dagen tot weken duren. Vanaf dat moment moeten de symptomen worden bestreden en moet elke inspanning die tot een terugval kan leiden, worden vermeden. In ernstigere gevallen zijn chirurgie en kraakbeenimplantatie bevorderlijk voor het herstel.
Daarom moet u weten wat chondromalacie van de knieschijf is en waarom het voorkomt. Deze informatie vindt u in de volgende paragrafen. Daarnaast leest u over preventiemethoden die u kunt gebruiken om knieblessures te voorkomen - neem een kijkje!
Wat is chondromalacia patella en welke gradaties zijn er?
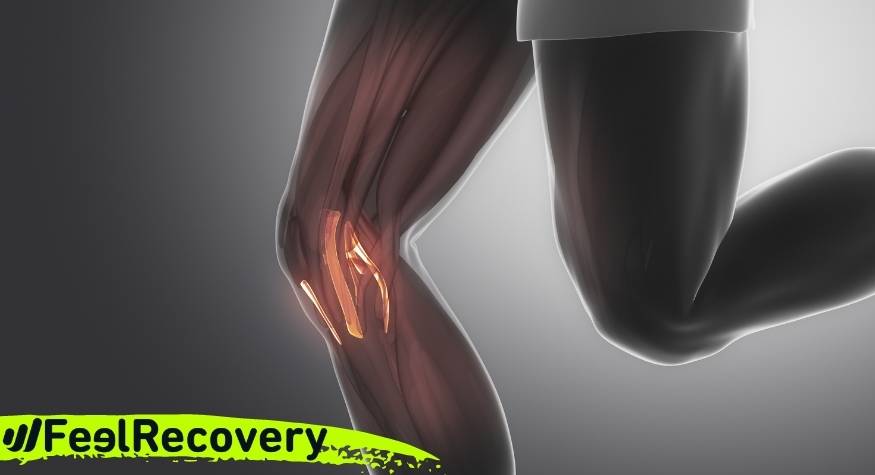
Chondromalacia patella is een verweking of erosie ter hoogte van het beschermende kraakbeen van het gewricht in de knie, het is een soort milde artrose die het weefsel in het gewrichtslichaam aantast. Door de afbraak van het weefsel is dit gebied minder bestand tegen druk tijdens de beweging en wordt deze druk rechtstreeks doorgegeven aan het subchondrale bot.
Een kraakbeenletsel wordt een chondropathie. Hierdoor wordt de aandoening van het patellofemorale gewricht onderverdeeld in verschillende gradaties van ernst tot aan artrose toe.
Laten we nu eens kijken naar de verschillende graden van ernst:
- Graad 1: Op dit punt wordt een primaire verweking van het gewrichtskraakbeen waargenomen. Bij palpatie lijkt het abnormaal ingedrukt; er zijn echter geen scheuren zichtbaar, maar de pijn kan milder zijn dan in graad 2 of 3, vooral bij het sporten of het aantrekken van bepaalde schoenen.
- Graad 2: Tegen de tijd dat de aandoening in stadium 2 komt, is er al ulceratie of oppervlakkige fibrillatie zichtbaar. Het letsel is niet dieper dan 1,3 mm, hoewel de pijn intenser is gezien de indeuking.
- Graad 3: Bij graad 3 chondropathie is de ulceratie dieper. Er kan zelfs een gewrichtsopening van meer dan 1,3 mm worden gezien. In sommige gevallen is de pijn heviger en is er een duidelijke ontsteking als gevolg van het gelokaliseerde letsel.
- Graad 4: In dit stadium is de ziekte vergevorderd met een laesie die een nog grotere opening veroorzaakt. De pijn is veel heviger dan in het vorige stadium en er bestaat een risico op uitdieping van de ulceratie.
- Dit betekent dat er een volledige opening is met verlies van kraakbeendikte, waardoor het subchondrale bot bloot komt te liggen. Er is meestal sprake van verlies van functioneel evenwicht, ernstige en invaliderende pijn. Het staat bekend als eburnatie vanwege de mogelijkheid dat het bot hypertrofieert, net als bij artrose.
Wat zijn de oorzaken en risicofactoren voor chondromalacia patella in de knie?
Er zijn meerdere processen die afzonderlijk of samen kunnen leiden tot de ontwikkeling van een knieletsel dat chondromalacia patella wordt genoemd.
Zie hieronder wat deze factoren zijn:
- Leeftijd: Door het verouderingsproces degenereert het kraakbeenweefsel ook op celniveau. Door slijtage of andere ouderdomsziekten zijn oudere mensen veel vatbaarder voor deze aandoening. In feite beschouwen sommige deskundigen het als een natuurlijk degeneratief proces.
- Erfelijke factoren: Soms heeft de persoon een genetische aanleg die defect is in een of ander eiwit dat verantwoordelijk is voor collageen. In andere gevallen gaat het om fysieke afwijkingen, zoals o.a. pijnlijke benen, heupdysplasie (CDD) of gewrichtshyperlaxiteit (Ehlers-Danlosyndroom). Al deze factoren zijn mogelijke triggers voor chondromalacie.
- Overstimulatie: Langdurige herhaling van een handeling op de knie kan een grotere stimulans opwekken dan waar de knie op voorbereid is, waardoor het kraakbeen zich gaat verzetten, verweert of zachter wordt. Als er pijn optreedt, kunt u het beste de beweging die de pijn veroorzaakt stoppen.
- Overmatige druk: Voortdurende druk op het kniegewricht kan het knieweefsel verwonden. Door bijvoorbeeld te lang in één houding te blijven (knielen, hurken of kruisen) wordt de druk die het kan verdragen tot het uiterste gedreven, waardoor het verzwakt en de kans op letsel toeneemt.
- Trauma: Ook slagen en kneuzingen rechtstreeks op de knieschijf kunnen het kraakbeen beschadigen. Dit komt door het letsel dat aan het gewrichtslichaam wordt toegebracht
- Verwondingen: Als de patiënt fracturen, snijwonden of andere verwondingen aan de heup of knie heeft opgelopen, kan chondropathie ontstaan.
- Overgewicht: Een onevenwichtig lichaamsgewicht leidt tot progressieve gewrichtsslijtage. Hoe groter de massa, hoe meer moeite het gewricht moet doen om het lichaam te ondersteunen en te bewegen. Dit is een van de grootste risicofactoren voor chondromalacia patella.
- Veeleisende sporten: Er zijn intensieve fysieke activiteiten die het gewricht blootstellen aan plotselinge bewegingen en constante overbelasting. Deze praktijken leiden vaak tot chondromalacia van de patella, zelfs bij jonge atleten. Voeg daarbij slecht schoeisel of onvoldoende oefening en de kans op de ziekte neemt toe.
- Spieratrofie of -zwakte: Als er een onbalans in spierkracht is, kan deze onbalans de patella belasten. Wanneer bijvoorbeeld de quadriceps zwakker is, werkt de rest van de motoriek onevenwichtig. Dit gebeurt omdat sommige spieren meer worden aangesproken dan andere, omdat ze geatrofieerd zijn of omdat er een viscerale disfunctie is. Dit veroorzaakt beweging in de knieschijf die uit balans is en leidt tot slijtage.
- Reumatoïde artritis en andere ziekten: Het auto-immuun karakter van artritis veroorzaakt schade aan de kraakbeenstructuren. Hetzelfde geldt voor artrose en osteoporose. Op zich is elke ziekte die de gewrichten negatief beïnvloedt een potentieel risico.
- Patellaire dislocaties of ontwrichtingen: Vaak zal het knieschijfbot bij druk van zijn plaats gaan of naar buiten verschuiven. Dit veroorzaakt vervorming van de knie, pijn en gevoeligheid. Wanneer dit gebeurt, is de kans groot dat zich na verloop van tijd chondromalacia patellae of chondropathie ontwikkelt.
- Verstoring van de heup: Wanneer de structuren waaruit het gewricht bestaat tegen elkaar schuren of niet bewegen zoals het hoort, ontstaat slijtage van het kraakbeen. Dit kan komen door botmisvormingen, fibreus weefsel of loopstoornissen. Elke scheefstand maakt de ontwikkeling van de ziekte mogelijk.
Beste producten voor kniepeesontsteking
Bestseller
-
Pittenzak voor Magnetron met Lijnzaad (Harten)
24,95€ -
Pittenzak voor Magnetron met Lijnzaad (Oxford)
24,95€ -
Pittenzak voor Magnetron met Lijnzaad (Sport)
24,95€ -
Pittenzak voor Magnetron met Warmwaterkruik Vorm (Harten)
24,95€ -
Pittenzak voor Magnetron met Warmwaterkruik Vorm (Oxford)
24,95€ -
Pittenzak voor Magnetron met Warmwaterkruik Vorm (Sport)
24,95€ -
Warmtekussen voor Magnetron XXL met Lijnzaad voor Rug (Harten)
29,95€ -
Warmtekussen voor Magnetron XXL met Lijnzaad voor Rug (Oxford)
29,95€ -
Warmtekussen voor Magnetron XXL met Lijnzaad voor Rug (Sport)
29,95€
Belangrijkste symptomen die ons waarschuwen dat we chondromalacia patellae hebben
Lees meer over de symptomen die u helpen de aanwezigheid van chondromalacia patellae tijdig te ontdekken:
- Pijn: Door de overexcitatie van het kraakbeenweefsel en de overbelasting van de botten is er een verhoogd zenuwgevoel in dit gebied. Dit wordt vaak waargenomen als pijn, die tot uiting komt aan de zijkanten, onder en achter de knieschijf. De pijn neemt toe wanneer het been wordt bewogen en gewreven.
- Zwelling: Als gevolg van kraakbeenschade en daaropvolgend botletsel zwelt het omliggende weefsel op. Door de druk op het gebied ontsteken de pezen, slijmbeurzen en spieren. Deze actie van het immuunsysteem is aanvankelijk normaal, maar kan op lange termijn leiden tot verdere schade aan de structuren.
- Klikken: Kenmerkend voor deze aandoening is een krakend of knappend geluid bij het uitvoeren van bewegingen. Bijvoorbeeld bij het buigen van de knie, het afdalen van een trap, het rennen of het veranderen van houding is het geluid dat uit het gewricht komt merkbaar.
- Moeite met of stijfheid bij het bewegen: Pijn en zwelling maken het moeilijk om de knie te bewegen. Als de persoon moeite heeft met zelfs lichte strekkingen, is het mogelijk dat een eerdere pijn is genegeerd.
Welke behandelingen zijn er om de pijn door slijtage van het kniekraakbeen te verlichten?
De door chondromalacie veroorzaakte symptomen kunnen worden verlicht door een logische lijn van behandelingen te volgen. Op een bepaald moment in het syndroom kunnen kraakbeencellen niet meer worden geregenereerd. Een patiënt met deze aandoening kan echter een normaal leven leiden door medische en fysiotherapeutische aanbevelingen te volgen. Belangrijk is dat het weefsel niet verder afbreekt.
Daarom tonen wij u hieronder een lijst van alle behandelingen die momenteel worden toegepast:
Alternatieve en aanvullende therapieën
Bekijk de verschillende therapieën die aanvullend kunnen worden toegepast:
- Warmte- en koudetherapie: De aanvankelijke verbetering van de gewrichten wordt een impuls gegeven door het toepassen van warmte en vervolgens koude (eindigend met weer warmte). Hoewel baden in kniegevallen een beetje oncomfortabel is, kan dit worden gecontrasteerd met zakken, doeken, kompressen en gels. Het belangrijkste is om de koude of warme temperatuur voldoende lang aan te houden, telkens niet langer dan 5 minuten.
- Compressietherapie: Patellaire tapes voor chondropathie kunnen nuttig zijn. De arts moet echter de nadelen op lange termijn evalueren, zoals spierzwakte.
- Massagetherapie: Nadat de arts de initiële ontsteking kan verminderen, is geleide zelfmassage mogelijk, van wrijven en wrijven om pezen te defibrilleren tot werken aan spiercontracturen.
- Acupressuur therapie: Als het nodig is voor de patiënt om mentale harmonie te vinden om deze ziekte aan te kunnen, dan wordt deze oosterse geneeskunde aanbevolen. Acupressuur helpt te ontspannen door de zenuwen te stimuleren door op verschillende strategische delen van het lichaam te drukken.
- Thermotherapie: Sommige soorten thermotherapie zoals infrarood, vochtige warmte, paraffine en andere hebben een pijnstillende werking. Dit komt omdat ze een vaatverwijdend effect hebben op het gebied, en gunstig kunnen zijn bij chronische aandoeningen. Het moet met mate en onder toezicht van een therapeut worden gebruikt. Vooral omdat het een gecontra-indiceerde werking heeft bij patiënten met stollingsstoornissen.
- Natuurlijke remedies met planten: Men kan gebruik maken van de ontspannende en ontstekingsremmende eigenschappen van planten. Daarom worden gember, pepermunt, linde, kamille en andere kruiden gebruikt in deze behandeling. Infusie is de meest gebruikte methode.
- Gezonde levensstijl: Een gezonde levensstijl stelt het ontstaan van chondromalacia patella uit. Een evenwichtig dieet om het ideale gewicht te behouden, cardiovasculaire en totale lichaamsoefeningen die op een evenwichtige manier worden gedaan, dragen ook bij. Maar meer dan al het andere tracht deze therapie de patiënt te leren hoe hij zijn gewrichten gebruikt.
Voedingssupplementen
De volgende voedingsstoffen kunnen worden opgenomen in de behandeling van chondromalacia patella:
- Glucosaminesulfaat: Dit voedingssupplement kan werken om de pijn te verlichten. Deze verbinding is aanwezig in synoviale vloeistof, wat een gewrichtsbevorderaar is. De kwaliteit van het supplement en de werkzaamheid variëren sterk van patiënt tot patiënt. Het is raadzaam de mening van een gezondheidsdeskundige in te winnen alvorens te besluiten het in te nemen.
- Chondroïtinesulfaat: Een dergelijk supplement werkt als een beschermer. Samen met glucosamine kan chondroïtinesulfaat effectief zijn bij slijtage van de knieschijf. Het is een relatief veilig supplement om op recept te nemen. Het wordt gebruikt omdat het een antioxiderende, ontstekingsremmende, anabole en antikatabole werking heeft. Net als bij andere supplementen is het raadzaam uw arts of voedingsdeskundige te raadplegen voordat u deze producten inneemt.
Fysiotherapeutische behandelingen
Bij deze aanvullende behandeling kunnen de volgende therapeutische technieken worden toegepast:
- Elektrotherapie met TENS: Door middel van elektrostimulatoren heeft deze therapie een kalmerende werking. Het is een soort niet-invasieve zenuwstimulatie met lage intensiteit.
- Elektrotherapie met magnotherapie: Een ander type elektrotherapie dat veel gebruikt wordt bij chondromalacia patella is magnotherapie. De specialist gebruikt laagfrequente magnetische velden om de zwelling te regenereren, te verlichten en te elimineren. Het doel is meer gericht op het bereiken van geleidelijke ontstekingsremmende resultaten.
- Myofasciale release: Ook gebruikt door fysiotherapeuten als middel om de fascia te ontspannen, hoewel deze in zijn natuurlijke staat ontspannen is, kan deze gespannen raken door ontsteking, stress of letsel. Het wordt uitgevoerd door middel van manuele bewegingen.
- Osteopathie: Osteopathische technieken maken gebruik van zachte massage gericht op spieren, banden en gewrichten. Het is ook nauw verbonden met gezonde leefgewoonten, met als uiteindelijk doel de holistische behandeling om het lichaam goed te gebruiken. Het kan zelfs nuttig zijn voor het postoperatieve herstelproces.
- Rekoefeningen: Een van de belangrijkste therapieën om de levenskwaliteit van de patiënt op peil te houden is spierrevalidatie. Door stretching, herhalingen en geleidelijke bewegingen worden het evenwicht en de kracht van de knie hersteld.
- Globale houdingshervorming: Met betrekking tot rekoefeningen is een meer geavanceerde techniek RPG. Deze is gebaseerd op een globale of holistische behandeling die erop gericht is de spieren van het lichaam geleidelijk te rekken en te decompresseren. Uiteraard zijn houdingsleer en elasticiteit hierbij nauw betrokken.
- Proprioceptietraining: Door proprioceptietraining te krijgen worden de hersenen zich meer bewust van de positie van de onderdelen. Dit voorkomt onevenwichtigheden en blessures, en verbetert het spier- en articulatievermogen.
Medicijnen
Deze therapie moet geleid en geadviseerd worden door de arts om blessures en bijwerkingen van de medicijnen te voorkomen. Daarom wordt zelfmedicatie in geen geval aanbevolen, omdat dit het letsel zal verergeren.
Ontdek welke medicijnen gewoonlijk door artsen worden voorgeschreven:
- Analgetica: Deze medicijnen zijn bedoeld om het intense gevoel van pijn te verlichten. Diclofenac, Acetylsalicylzuur, Tenoxicam en Celecoxib vallen in deze groep.
- Topische pijnstillers: Omdat pijnstilling gewenst is, kan de arts een andere klasse pijnstillers aanbevelen. Deze komen in de vorm van crèmes, gels of pleisters, die plaatselijk direct achter de knie worden gebruikt. Dat wil zeggen dat ze oppervlakkig op de huid worden aangebracht.
- Ontstekingsremmers: Net als bij andere bindweefselaandoeningen zijn deze medicijnen bedoeld om de ontsteking in het getroffen gebied te verminderen. NSAIDS zoals aspirine, naproxen en ibuprofen worden hiervoor het meest gebruikt.
- Hyaluronzuur door middel van intra-articulaire injecties: Hyaluronzuur is een natuurlijk bestanddeel van het lichaam en maakt dus deel uit van het bindweefsel, de gewrichtsvloeistof en de huid. Naast de fysiotherapeutische behandeling brengen infiltraties met deze stof de cellulaire reconstructieve elementen in evenwicht.
- Collageeninfiltratie: Dit gebeurt door directe toepassing van collageen rond het geblesseerde gebied. Het is pijnloos en wordt door middel van een injectie aangebracht.
- PRGF groeifactoren: Dit is een therapie gebaseerd op regeneratieve geneeskunde waarbij een monster van het bloed van de patiënt wordt geëxtraheerd om bepaalde eiwitten te isoleren. Deze eiwitten bevorderen het weefselherstel op verschillende manieren. Ze hebben een pijnstillende werking en verminderen ontstekingen. Het wordt uitgevoerd door plasma verrijkt met groeifactoren rechtstreeks in het getroffen gebied in te brengen.
Chirurgie
Artroscopie en extractie en implantatie van chondrocyten zijn de meest gebruikte chirurgische technieken in meer gevorderde gevallen van de ziekte. Ze moeten gepaard gaan met rust om sneller het gewenste effect te bereiken. In de overgrote meerderheid van de gevallen vereist deze aandoening echter geen chirurgische ingreep.
Welke preventiemethoden voor chondromalacia patella zijn het meest effectief?
Preventieve maatregelen zijn belangrijk om slijtage van het kraakbeen te voorkomen. U kunt uw kniegewricht verzorgen door rekening te houden met de volgende tips:
- Vooraf opwarmen: Tot intensieve activiteit overgaan zonder de gewrichten eerst op te warmen is een vergissing. Dit vergroot de kans op blessures zoals chondromalacia patella. Dus, of je nu last hebt van deze aandoening of niet, probeer een half uur tot 15 minuten voor de training op te warmen.
- Gecontroleerde lichaamsbeweging: Milde fysieke activiteit voorkomt deze pijnlijke aandoening, omdat het bewegingsapparaat altijd actief zal zijn. Zwemmen, wandelen en allround sporten zijn een goede preventieve maatregel.
- Versterking van de musculatuur: De spieren van de benen, zowel de quadriceps als de bovenbeenspieren, in goede conditie en met een goede spierspanning hebben, helpt de druk op de knieschijf te verlichten en voorkomt slijtage van de knieschijf.
- Vermijd overgewicht en sedentair gedrag: U moet niet vergeten dat overgewicht een van de oorzaken is van het patellofemoraal pijnsyndroom. Om niet voortdurend en overdreven eisen te stellen aan het kniegewricht, is het daarom noodzakelijk het ideale gewicht te vinden en te behouden door middel van recreatieve activiteiten.
- Wees voorzichtig bij het lopen: De knie ondersteunt alle schokken tijdens het lopen, rennen of springen. Als de voeten hun functie om het lichaam te ondersteunen niet goed vervullen, zal de knie daaronder lijden.
- Draag het juiste schoeisel: U moet voor uw voeten zorgen door het juiste schoeisel te dragen en, indien mogelijk, loopfouten te corrigeren. Schoenen met hoge hakken en overmatige druk op de hiel zijn het minst aanbevolen voor het behoud van de gezondheid van de gewrichten.
- Handhaaf een correcte houding: Tijdens het lopen, staan of fysieke activiteiten is de houding essentieel. Elke lichte onevenwichtigheid in de biomechanica die constant is, is schadelijk en kan leiden tot chondropathie.
- Kruis uw benen niet vaak: Deze actie heeft de neiging de gewrichten te overdrukken en het dijbeen te verdraaien, wat op korte termijn tot knieblessures zal leiden.
- Vermijd high-impact trainingen of opleidingen: Sporten of banen die meer fysieke kracht vereisen, springen en intensieve trainingsroutines worden afgeraden. Dit geldt vooral voor oudere mensen of mensen met andere uitlokkende pathologieën.
Referenties
- BENTLEY, G. (1970). Chondromalacia patellae. JBJS, 52(2), 221-232. https://journals.lww.com/jbjsjournal/Abstract/1970/52020/Chondromalacia_Patellae.2.aspx
- Levine, J. (1979). Chondromalacia patellae. The Physician and Sportsmedicine, 7(8), 39-54. https://www.tandfonline.com/doi/abs/10.1080/00913847.1979.11948468
- Warden, S. J., & Brukner, P. (2003). Patellaire tendinopathie. Clinics in sports medicine, 22(4), 743-759. https://www.sportsmed.theclinics.com/article/S0278-5919(03)00068-1/fulltext
- Visnes, H., & Bahr, R. (2007). De evolutie van excentrische training als behandeling voor patellapeestendinopathie (springersknie): een kritische beoordeling van oefenprogramma's. Brits tijdschrift voor sportgeneeskunde, 41(4), 217-223. https://bjsm.bmj.com/content/41/4/217.short
- Blazina, M. E., Kerlan, R. K., Jobe, F. W., Carter, V. S., & Carlson, G. J. (1973). Jumper's knee. Orthopedic Clinics of North America, 4(3), 665-678. https://www.sciencedirect.com/science/article/abs/pii/S0030589820323439
- Almekinders, L. C., & Temple, J. D. (1998). Etiologie, diagnose en behandeling van tendonitis: een analyse van de literatuur. Medicine and science in sports and exercise, 30(8), 1183-1190. https://europepmc.org/article/med/9710855
- Kainberger, F. M., Engel, A., Barton, P., Huebsch, P., Neuhold, A., & Salomonowitz, E. (1990). Letsel van de achillespees: diagnose met sonografie. AJR. American journal of roentgenology, 155(5), 1031-1036. https://radnuk.meduniwien.ac.at/fileadmin/radiodiagnostik/pdf/1_Kainberer_et_al_1990.pdf
- Sandmeier, R., & Renström, P. A. F. H. (1997). Diagnose en behandeling van chronische peesaandoeningen in de sport. Scandinavian journal of medicine & science in sports, 7(2), 96-106. https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1600-0838.1997.tb00125.x
- Alfredson, H., & Lorentzon, R. (2002). Chronische peespijn: geen tekenen van chemische ontsteking maar hoge concentraties van de neurotransmitter glutamaat. Implicaties voor de behandeling? Current drug targets, 3(1), 43-54. https://www.ingentaconnect.com/content/ben/cdt/2002/00000003/00000001/art00004
- Williams, J. G. P. (1986). Achillespeesletsels in de sport. Sports Medicine, 3, 114-135. https://link.springer.com/article/10.2165/00007256-198603020-00003