- Czym jest chondromalacja rzepki i jakie są jej rodzaje?
- Jakie są przyczyny i czynniki ryzyka chondromalacji rzepki w kolanie?
- Najlepsze produkty na zapalenie ścięgien kolana
- Główne objawy, które ostrzegają nas, że mamy chondromalację rzepki
- Jakie zabiegi są dostępne w celu złagodzenia bólu spowodowanego zużyciem chrząstki stawu kolanowego?
- Jakie metody zapobiegania chondromalacji rzepki są najskuteczniejsze?
Chondromalacja rzepki jest zwykle wyleczalna w większości przypadków. W łagodniejszych przypadkach może to potrwać od kilku dni do tygodni. Od tego momentu objawy powinny być eliminowane i należy unikać wszelkich wysiłków, które mogłyby prowadzić do nawrotu. W cięższych przypadkach operacja i implantacja chrząstki zachęcają do powrotu do zdrowia.
Z tego powodu powinieneś wiedzieć, czym jest chondromalacja rzepki i dlaczego występuje. Informacje te znajdziesz w poniższych akapitach. Ponadto przeczytasz o metodach zapobiegania, których możesz użyć, aby uniknąć urazów kolana - spójrz!
Czym jest chondromalacja rzepki i jakie są jej rodzaje?
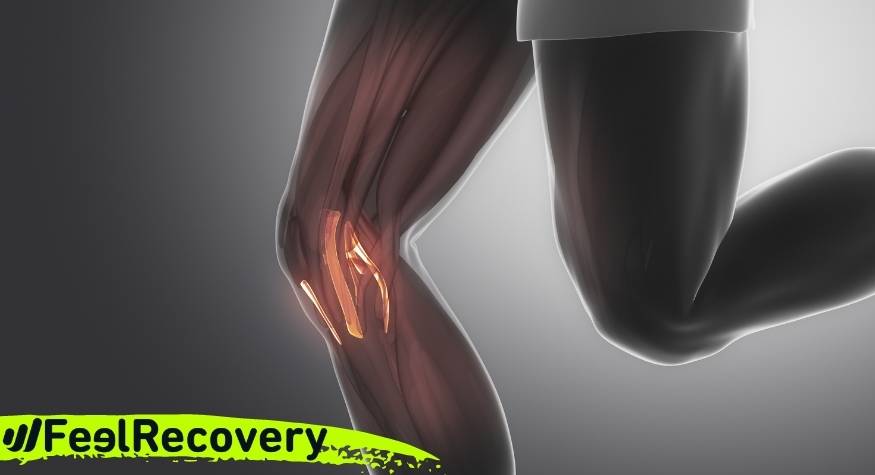
Chondromalacja rzepki to zmiękczenie lub erozja na poziomie chrząstki ochronnej stawu zlokalizowanego w kolanie, jest to rodzaj łagodnej choroby zwyrodnieniowej stawów, która atakuje tkankę znajdującą się w ciele stawu. Ponieważ dochodzi do degradacji tkanki, obszar ten wytrzymuje mniejszy nacisk podczas ruchu, przenosząc go bezpośrednio na kość podchrzęstną.
Kiedy dochodzi do uszkodzenia chrząstki, staje się ona chondropatią. Z tego powodu stan stawu rzepkowo-udowego dzieli się na różne stopnie nasilenia aż do choroby zwyrodnieniowej stawów.
Przyjrzyjmy się teraz różnym stopniom nasilenia:
- Stopień 1: W tym momencie obserwuje się pierwotne zmiękczenie chrząstki stawowej. W badaniu palpacyjnym jest ona zwykle nienormalnie obniżona; nie widać jednak żadnych pęknięć, ale ból może być łagodniejszy niż w stopniu 2 lub 3, szczególnie podczas ćwiczeń lub zakładania niektórych butów.
- Stopień 2: Zanim stan wejdzie w stopień 2, owrzodzenie lub powierzchowne migotanie jest już widoczne. Zmiana nie przekracza 1,3 mm głębokości, chociaż ból jest bardziej intensywny, biorąc pod uwagę wgłębienie.
- Stopień 3: W chondropatii stopnia 3 owrzodzenie jest głębsze. W rzeczywistości można zaobserwować otwór w stawie większy niż 1,3 mm. W niektórych przypadkach ból jest silniejszy i występuje wyraźny stan zapalny spowodowany miejscową zmianą.
- Stopień 4 : Na tym etapie choroba jest już bardzo zaawansowana, a zmiana powoduje jeszcze większą szczelinę. Ból jest znacznie bardziej intensywny niż na poprzednim poziomie i istnieje ryzyko pogłębienia się owrzodzenia.
- Oznacza to, że występuje całkowite otwarcie z utratą grubości chrząstki, odsłaniając kość podchrzęstną. Zwykle dochodzi do utraty równowagi funkcjonalnej, silnego i upośledzającego bólu. Jest to znane jako Eburnation ze względu na możliwość przerostu kości, podobnie jak w chorobie zwyrodnieniowej stawów.
Jakie są przyczyny i czynniki ryzyka chondromalacji rzepki w kolanie?
Istnieje wiele procesów, które występują pojedynczo lub łącznie i mogą prowadzić do rozwoju urazu kolana zwanego chondromalacją rzepki.
Poniżej przedstawiamy te czynniki:
- Wiek: Proces starzenia się degeneruje również tkanki chrzęstne na poziomie komórkowym. Ze względu na zużycie lub inne choroby związane z podeszłym wiekiem, osoby starsze są znacznie bardziej podatne na ten stan. W rzeczywistości niektórzy eksperci uważają to za naturalny proces degeneracyjny.
- Czynniki dziedziczne: Czasami dana osoba ma predyspozycje genetyczne wadliwe w pewnym białku odpowiedzialnym za kolagen. W innych przypadkach nieprawidłowości są fizyczne, takie jak między innymi koślawość nóg, dysplazja stawu biodrowego (CDD) lub hiperlaksja stawów (zespół Ehlersa-Danlosa). Wszystkie te czynniki są potencjalnymi wyzwalaczami chondromalacji.
- Nadmierna stymulacja: Długotrwałe powtarzanie czynności wykonywanych na kolanie może generować większy bodziec niż ten, na który kolano jest przygotowane, powodując uodpornienie, uszkodzenie lub zmiękczenie chrząstki. Jeśli wystąpi ból, najlepiej zatrzymać ruch, który go wywołuje.
- Nadmierny nacisk: Ciągły nacisk na staw kolanowy może spowodować uszkodzenie tkanek kolana. Na przykład zbyt długie przebywanie w jednej pozycji (klęczenie, kucanie lub krzyżowanie nóg) powoduje, że nacisk, jaki może wytrzymać, jest ograniczony do granic możliwości, osłabiając go i zwiększając ryzyko kontuzji.
- Urazy: Uderzenia i siniaki bezpośrednio w rzepkę mogą również uszkodzić chrząstkę. Wynika to z urazu spowodowanego przez ciało stawowe
- Urazy: Jeśli pacjent doznał złamań, skaleczeń lub innych urazów biodra lub kolana, może rozwinąć się chondropatia.
- Nadwaga: Niezrównoważona masa ciała prowadzi do postępującego zużycia stawów. Im większa masa ciała, tym większy wysiłek musi wykonać staw, aby utrzymać i poruszać ciałem. Jest to jeden z największych czynników ryzyka wystąpienia chondromalacji rzepki.
- Wymagające sporty: Istnieją intensywne aktywności fizyczne, które narażają staw na nagłe ruchy i ciągłe przeciążenia. Praktyki te często prowadzą do chondromalacji rzepki, nawet u młodych sportowców. Dodajmy do tego złe obuwie lub nieodpowiednie ćwiczenia, a prawdopodobieństwo wystąpienia choroby wzrośnie.
- Zanik lub osłabienie mięśni: Brak równowagi siły mięśniowej może powodować obciążenie rzepki. Na przykład, gdy mięsień czworogłowy jest słabszy, reszta układu ruchowego działa w sposób niezrównoważony. Dzieje się tak, ponieważ niektóre mięśnie pracują więcej niż inne, ponieważ są zanikowe lub z powodu dysfunkcji trzewnej. Powoduje to, że rzepka porusza się w sposób niewyrównany, co prowadzi do jej zużycia.
- Reumatoidalne zapalenie stawów i inne choroby: Autoimmunologiczny charakter zapalenia stawów powoduje uszkodzenie struktur chrząstki. To samo dotyczy choroby zwyrodnieniowej stawów i osteoporozy. Każda choroba, która negatywnie wpływa na stawy, stanowi potencjalne ryzyko.
- Zwichnięcia lub zwichnięcia rzepki: Często pod wpływem nacisku kość rzepki przemieszcza się lub przesuwa na zewnątrz. Powoduje to deformację kolana, ból i tkliwość. W takim przypadku bardzo prawdopodobne jest, że z czasem rozwinie się chondromalacja rzepki lub chondropatia.
- Uszkodzenie stawu biodrowego: Gdy struktury tworzące staw ocierają się o siebie lub nie poruszają się tak, jak powinny, dochodzi do zużycia chrząstki. Może to wynikać z deformacji kości, tkanki włóknistej lub zaburzeń chodu. Każda niewspółosiowość sprawia, że staw jest podatny na rozwój choroby.
Najlepsze produkty na zapalenie ścięgien kolana
Bestseller
-
Poduszka Rozgrzewająca do Mikrofalówka - Termofor z Pestek (Oxford)
zł119,00 -
Poduszka Rozgrzewająca do Mikrofalówka - Termofor z Pestek (Serca)
zł119,00 -
Poduszka Rozgrzewająca do Mikrofalówka - Termofor z Pestek (Sport)
zł119,00 -
Poduszka Rozgrzewająca do Mikrofalówka - Termofor z Siemienia (Oxford)
zł119,00 -
Poduszka Rozgrzewająca do Mikrofalówka - Termofor z Siemienia (Serca)
zł119,00 -
Poduszka Rozgrzewająca do Mikrofalówka - Termofor z Siemienia (Sport)
zł119,00 -
Poduszka Rozgrzewająca do Mikrofalówka XXL - Termofor z Pestek na Plecy (Oxford)
zł149,00 -
Poduszka Rozgrzewająca do Mikrofalówka XXL - Termofor z Pestek na Plecy (Serca)
zł149,00 -
Poduszka Rozgrzewająca do Mikrofalówka XXL - Termofor z Pestek na Plecy (Sport)
zł149,00
-
2 Opaski Uciskowa na Kolano (Czarny/Szary)
zł119,00 -
2 Opaski Uciskowa na Kolano (Różowy/Bordowy)
zł119,00 -
2 Opaski Uciskowa na Kolano (Zielony/Niebieski)
zł119,00 -
2 Stabilizatory Kolana na Rzepki (Czarny/Szary)
zł69,00 -
2 Stabilizatory Kolana na Rzepki (Różowy/Bordowy)
zł69,00 -
2 Stabilizatory Kolana na Rzepki (Zielony/Niebieski)
zł69,00
Główne objawy, które ostrzegają nas, że mamy chondromalację rzepki
Poznaj objawy, które pomogą Ci w porę wykryć obecność chondromalacji rzepki:
- Ból: Z powodu nadmiernego pobudzenia tkanki chrzęstnej i przeciążenia kości dochodzi do zwiększonego odczuwania nerwów w tym obszarze. Jest to często postrzegane jako ból, który odbija się po bokach, pod i za rzepką. Nasila się, gdy noga jest poruszana i pocierana.
- Obrzęk: W wyniku uszkodzenia chrząstki i późniejszego urazu kości, otaczająca tkanka puchnie. Nacisk na ten obszar powoduje zapalenie ścięgien, kaletek i mięśni. To działanie układu odpornościowego jest początkowo normalne, ale w dłuższej perspektywie może prowadzić do dalszego uszkodzenia struktur.
- Klikanie: Charakterystyczną cechą tego schorzenia jest trzeszczenie lub trzaskanie podczas wykonywania ruchów. Na przykład podczas zginania kolana, schodzenia po schodach, biegania lub zmiany pozycji, hałas słyszalny ze stawu jest zauważalny.
- Trudności lub sztywność ruchów: Ból i obrzęk utrudniają poruszanie kolanem. Jeśli dana osoba ma trudności nawet z niewielkim rozciąganiem, możliwe, że wcześniejszy ból został zignorowany.
Jakie zabiegi są dostępne w celu złagodzenia bólu spowodowanego zużyciem chrząstki stawu kolanowego?
Objawy generowane przez chondromalację można złagodzić, postępując zgodnie z logiczną linią leczenia. W pewnym momencie zespołu, komórki chrząstki nie mogą być regenerowane. Jednak pacjent z tym schorzeniem może prowadzić normalne życie zgodnie z zaleceniami medycznymi i fizjoterapeutycznymi. Ważne jest, aby tkanka nie ulegała dalszej degradacji.
Z tego powodu poniżej przedstawiamy listę wszystkich obecnie stosowanych metod leczenia:
Terapie alternatywne i uzupełniające
Zapoznaj się z różnymi terapiami, które mogą być stosowane pomocniczo:
- Terapia ciepłem i zimnem: Początkowe usprawnienie stawu uzyskuje się poprzez zastosowanie ciepła, a następnie zimna (kończąc ponownie ciepłem). Chociaż w przypadkach kolan kąpiel jest nieco niewygodna, można ją zastąpić woreczkami, ściereczkami, kompresami i żelami. Ważne jest, aby utrzymać zimną lub gorącą temperaturę przez odpowiedni czas, nieprzekraczający 5 minut.
- Terapia kompresyjna: Taśmy rzepkowe w przypadku chondropatii mogą być pomocne. Lekarz powinien jednak ocenić ich długoterminowe wady, takie jak osłabienie mięśni.
- Terapia masażem: Po tym, jak lekarz jest w stanie zmniejszyć początkowy stan zapalny, możliwy jest samodzielny masaż z przewodnikiem, od pocierania i rozcierania w celu defibrylacji ścięgien po pracę nad przykurczami mięśni.
- Terapia akupresurowa: Jeśli konieczne jest, aby pacjent znalazł harmonię psychiczną, aby poradzić sobie z tą chorobą, wówczas zalecana jest ta orientalna medycyna. Akupresura pomaga się zrelaksować, stymulując nerwy poprzez uciskanie różnych strategicznych części ciała.
- Termoterapia: Niektóre rodzaje termoterapii, takie jak podczerwień, wilgotne ciepło, parafina i inne, mają działanie przeciwbólowe. Wynika to z faktu, że mają one działanie rozszerzające naczynia krwionośne na danym obszarze i mogą być korzystne w stanach przewlekłych. Należy je stosować z umiarem i pod nadzorem terapeuty. Przede wszystkim, ponieważ ma przeciwwskazane działanie u pacjentów z zaburzeniami krzepnięcia.
- Naturalne środki zaradcze wykorzystujące rośliny: Możliwe jest wykorzystanie relaksujących i przeciwzapalnych właściwości roślin. Z tego powodu w leczeniu stosuje się imbir, miętę pieprzową, lipę, rumianek i inne zioła. Infuzja jest najczęściej stosowaną metodą.
- Zdrowy styl życia: Zdrowy styl życia opóźnia wystąpienie chondromalacji rzepki. Zrównoważona dieta w celu utrzymania idealnej wagi, ćwiczenia układu sercowo-naczyniowego i całego ciała wykonywane w zrównoważony sposób również przyczyniają się do tego. Jednak bardziej niż cokolwiek innego, terapia ta ma na celu edukację pacjenta w zakresie korzystania ze stawów.
Suplementy diety
Poniżej wymieniono składniki odżywcze, które można włączyć do leczenia chondromalacji rzepki:
- Siarczan glukozaminy: Ten suplement diety może działać w celu złagodzenia bólu. Związek ten jest obecny w płynie maziowym, który ułatwia funkcjonowanie stawów. Jakość suplementu i skuteczność różnią się znacznie w zależności od pacjenta. Przed podjęciem decyzji o jego przyjmowaniu należy zasięgnąć opinii eksperta ds. zdrowia.
- Siarczan chondroityny: Taki suplement działa jak ochraniacz. Wraz z glukozaminą, siarczan chondroityny może być skuteczny w przypadku zużycia rzepki. Jest to stosunkowo bezpieczny suplement do przyjmowania na receptę. Stosuje się go w oparciu o założenie, że ma działanie przeciwutleniające, przeciwzapalne, anaboliczne i antykataboliczne. Podobnie jak w przypadku innych suplementów, zaleca się skonsultowanie z lekarzem lub dietetykiem przed przyjęciem tych produktów.
Zabiegi fizjoterapeutyczne
W tym uzupełniającym leczeniu można zastosować następujące techniki terapeutyczne:
- Elektroterapia z TENS: Za pomocą elektrostymulatorów, terapia ta ma działanie uspokajające. Jest to rodzaj nieinwazyjnej stymulacji nerwów o niskiej intensywności.
- Elektroterapia z magnoterapią: Innym rodzajem elektroterapii szeroko stosowanym w chondromalacji rzepki jest magnoterapia. Specjalista wykorzystuje pola magnetyczne o niskiej częstotliwości do regeneracji, łagodzenia i eliminowania obrzęków. Jej celem jest osiągnięcie stopniowych rezultatów przeciwzapalnych.
- Rozluźnianie mięśniowo-powięziowe: Stosowane również przez fizjoterapeutów jako sposób na rozluźnienie powięzi, choć w stanie naturalnym jest ona zrelaksowana, może stać się napięta z powodu stanu zapalnego, stresu lub urazu. Wykonuje się je za pomocą ruchów manualnych.
- Osteopatia: Techniki osteopatyczne wykorzystują delikatny masaż skierowany na mięśnie, więzadła i stawy. Jest również ściśle związana z nawykami zdrowego stylu życia, a jej ostatecznym celem jest holistyczne leczenie w celu prawidłowego wykorzystania ciała. Może być nawet przydatna w procesie rekonwalescencji pooperacyjnej.
- Ćwiczenia rozciągające: Jedną z najważniejszych terapii mających na celu utrzymanie jakości życia pacjenta jest rehabilitacja mięśni. Poprzez rozciąganie, powtórzenia i stopniowe ruchy odzyskuje się równowagę i siłę kolana.
- Globalna reedukacja postawy: W odniesieniu do ćwiczeń rozciągających, bardziej zaawansowaną techniką jest RPG. Opiera się ona na globalnym lub holistycznym leczeniu skoncentrowanym na stopniowym rozciąganiu mięśni ciała i ich dekompresji. Oczywiście edukacja postawy i elastyczność są ściśle zaangażowane.
- Trening propriocepcji: Dzięki retreningowi propriocepcji mózg staje się bardziej świadomy pozycji poszczególnych części ciała. Zapobiega to zaburzeniom równowagi i urazom, a także poprawia zdolności mięśniowe i artykulacyjne.
Leki
Terapia ta musi być prowadzona i zalecana przez lekarza, aby uniknąć urazów i skutków ubocznych leków. Z tego powodu samoleczenie nie jest w żaden sposób zalecane, ponieważ pogorszy to uraz.
Dowiedz się, jakie leki są powszechnie przepisywane przez lekarzy:
- Leki przeciwbólowe: Leki te mają na celu złagodzenie intensywnego odczuwania bólu. Diklofenak, kwas acetylosalicylowy, tenoksykam i celekoksyb należą do tej grupy.
- Miejscowe środki przeciwbólowe: Ponieważ pożądane jest złagodzenie bólu, lekarz może zalecić inną klasę leków przeciwbólowych. Występują one w postaci kremów, żeli lub plastrów, które są stosowane miejscowo bezpośrednio za kolanem. Oznacza to, że są one umieszczane powierzchownie na skórze.
- Leki przeciwzapalne: Podobnie jak w przypadku innych zaburzeń tkanki łącznej, leki te mają na celu zmniejszenie stanu zapalnego w dotkniętym obszarze. W tym celu najczęściej stosuje się NLPZ, takie jak aspiryna, naproksen i ibuprofen.
- Kwas hialuronowy za pomocą zastrzyków dostawowych: Kwas hialuronowy jest naturalnie występującym składnikiem organizmu, a zatem jest częścią tkanki łącznej, płynu maziowego i skóry. Oprócz leczenia fizjoterapeutycznego, infiltracje tą substancją równoważą komórkowe elementy rekonstrukcyjne.
- Infiltracja kolagenem: Odbywa się poprzez bezpośrednią aplikację kolagenu wokół uszkodzonego obszaru. Jest bezbolesny i podawany w formie iniekcji.
- Czynniki wzrostu PRGF: Jest to terapia oparta na medycynie regeneracyjnej, w której próbka krwi pacjenta jest ekstrahowana w celu wyizolowania pewnych białek. Białka te wspomagają regenerację tkanek na różne sposoby. Zapewniają działanie przeciwbólowe i zmniejszają stan zapalny. Przeprowadza się ją poprzez wprowadzenie osocza wzbogaconego w czynniki wzrostu bezpośrednio do dotkniętego obszaru.
Chirurgia
Artroskopia oraz ekstrakcja i implantacja chondrocytów to najczęstsze techniki chirurgiczne stosowane w bardziej zaawansowanych przypadkach choroby. Musi im towarzyszyć odpoczynek, aby szybciej uzyskać pożądane efekty. Chociaż należy zauważyć, że w zdecydowanej większości przypadków dolegliwość ta nie wymaga żadnej interwencji chirurgicznej.
Jakie metody zapobiegania chondromalacji rzepki są najskuteczniejsze?
Środki zapobiegawcze są ważne, aby uniknąć zużycia chrząstki. Możesz zadbać o swój staw kolanowy, biorąc pod uwagę poniższe wskazówki:
- Wcześniejsza rozgrzewka: Przechodzenie do intensywnej aktywności bez wcześniejszego rozgrzania stawów jest błędem. Zwiększa to prawdopodobieństwo urazów, takich jak chondromalacja rzepki. Tak więc, niezależnie od tego, czy cierpisz na to schorzenie, czy nie, postaraj się rozgrzać przez pół godziny do 15 minut przed treningiem.
- Kontrolowane ćwiczenia: Łagodna aktywność fizyczna zapobiega temu bolesnemu schorzeniu, ponieważ układ ruchu będzie aktywny przez cały czas. Pływanie, spacery i wszechstronne sporty są dobrym środkiem zapobiegawczym.
- Wzmocnienie muskulatury: Posiadanie mięśni nóg, czy to mięśnia czworogłowego, czy mięśni udowych, w dobrej kondycji i z dobrym napięciem mięśniowym pomaga zmniejszyć nacisk na rzepkę i zapobiega jej zużyciu.
- Unikaj nadwagi i siedzącego trybu życia: Należy pamiętać, że nadwaga jest jedną z przyczyn zespołu bólu rzepkowo-udowego. Dlatego, aby nie stawiać ciągłych i przesadnych wymagań stawowi kolanowemu, konieczne jest znalezienie i utrzymanie idealnej wagi poprzez aktywność rekreacyjną.
- Zachowaj ostrożność podczas chodzenia: Kolano przenosi wszystkie uderzenia podczas chodzenia, biegania lub skakania. Dlatego też, jeśli stopy nie spełniają swojej funkcji prawidłowego wspierania ciała, kolano ucierpi.
- Noś odpowiednie obuwie: Należy dbać o stopy, nosząc odpowiednie obuwie i korygując, w miarę możliwości, wady chodu. Buty z wysokimi obcasami i nadmiernym naciskiem na piętę są najmniej zalecane dla zachowania zdrowia stawów.
- Utrzymuj prawidłową postawę: Podczas chodzenia, stania lub wykonywania aktywności fizycznych, postawa ma kluczowe znaczenie. Każdy niewielki brak równowagi w biomechanice, który jest stały, jest szkodliwy i może prowadzić do chondropatii.
- Nie krzyżuj często nóg: Czynność ta ma tendencję do nadmiernego uciskania stawów i skręcania kości udowej, co w krótkim okresie prowadzi do urazów kolan.
- Unikaj intensywnych treningów lub ćwiczeń: Sporty lub zawody wymagające większej siły fizycznej, skakania i intensywnych rutyn treningowych nie są zalecane. Jest to szczególnie ważne w przypadku osób starszych lub osób z innymi patologiami.
Odniesienia
- BENTLEY, G. (1970). Chondromalacja rzepki. JBJS, 52(2), 221-232. https://journals.lww.com/jbjsjournal/Abstract/1970/52020/Chondromalacia_Patellae.2.aspx
- Levine, J. (1979). Chondromalacja rzepki. The Physician and Sportsmedicine, 7(8), 39-54. https://www.tandfonline.com/doi/abs/10.1080/00913847.1979.11948468.
- Warden, S. J., & Brukner, P. (2003). Tendinopatia rzepki. Clinics in sports medicine, 22(4), 743-759. https://www.sportsmed.theclinics.com/article/S0278-5919(03)00068-1/fulltext
- Visnes, H., & Bahr, R. (2007). Ewolucja treningu ekscentrycznego w leczeniu tendinopatii rzepki (kolano skoczka): krytyczny przegląd programów ćwiczeń. British Journal of Sports Medicine, 41(4), 217-223. https://bjsm.bmj.com/content/41/4/217.short
- Blazina, M. E., Kerlan, R. K., Jobe, F. W., Carter, V. S., & Carlson, G. J. (1973). Kolano skoczka. Orthopedic Clinics of North America, 4(3), 665-678. https://www.sciencedirect.com/science/article/abs/pii/S0030589820323439.
- Almekinders, L. C., & Temple, J. D. (1998). Etiologia, diagnostyka i leczenie zapalenia ścięgien: analiza literatury. Medicine and science in sports and exercise, 30(8), 1183-1190. https://europepmc.org/article/med/9710855
- Kainberger, F. M., Engel, A., Barton, P., Huebsch, P., Neuhold, A., & Salomonowitz, E. (1990). Uraz ścięgna Achillesa: diagnostyka za pomocą sonografii. AJR. American journal of roentgenology, 155(5), 1031-1036. https://radnuk.meduniwien.ac.at/fileadmin/radiodiagnostik/pdf/1_Kainberer_et_al_1990.pdf.
- Sandmeier, R., & Renström, P. A. F. H. (1997). Diagnostyka i leczenie przewlekłych schorzeń ścięgien w sporcie. Scandinavian journal of medicine & science in sports, 7(2), 96-106. https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1600-0838.1997.tb00125.x.
- Alfredson, H., & Lorentzon, R. (2002). Przewlekły ból ścięgien: brak oznak chemicznego stanu zapalnego, ale wysokie stężenie neuroprzekaźnika glutaminianu. Implikacje dla leczenia? Current drug targets, 3(1), 43-54. https://www.ingentaconnect.com/content/ben/cdt/2002/00000003/00000001/art00004
- Williams, J. G. P. (1986). Uszkodzenia ścięgna Achillesa w sporcie. Sports Medicine, 3, 114-135. https://link.springer.com/article/10.2165/00007256-198603020-00003